Podemos definir la Disfagia, como la dificultad para la deglución o de una forma más coloquial, como problemas para el paso de los alimentos desde la boca hasta el estómago.
A continuación se ofrece información de interés sobre causas, síntomas, diagnóstico y tratamiento de la disfagia.
¿Qué es la Disfagia?
Podemos definir la Disfagia, como la dificultad para la deglución o de una forma más coloquial, como problemas para el paso de los alimentos desde la boca hasta el estómago.
Para entender esta patología vamos a dar unas pinceladas del mecanismo de la deglución. Este es un proceso complejo, donde se tienen que coordinar distintas estructuras musculares con la participación del sistema nervioso en una sincronización armoniosa.
Se distinguen tres fases secuenciales:
- 1. Fase oral: dentro de ésta podemos distinguir una fase preparatoria de masticación donde se forma el bolo alimenticio y una posterior fase de
transporte donde dicho bolo pasa a la faringe. - 2. Fase faríngea: es una de las fases más complejas donde es necesaria una mayor actividad coordinada por las distintas estructuras implicadas. Así se debe aislar mediante el velo del paladar la nasofaringe, se eleva y cierra la laringe y se relaja el esfínter esofágico superior junto con la contracción del músculo faríngeo, propulsando el bolo alimenticio al esófago.
- 3. Fase esofágica: una vez llega el bolo alimenticio al esófago se inician unas contracciones peristálticas, que impulsan el alimento hasta la unión del esófago con el estómago, relajándose el esfínter esofágico inferior y pasando al estómago.
La Disfagia se puede clasificar en dos grupos, dependiendo de la fase de la deglución que esté implicada en su producción:
- 1. Disfagia Orofaringea: incluye las alteraciones de la fase oral y/o faríngea.
- 2. Disfagia Esofágica: donde se afecta la fase esofágica, como su nombre indica.
Dr. Antonio M. Moreno García
Especialista de la Fundación Española de Aparato Digestivo
Hospital Universitario Puerta del Mar (Cádiz)
¿Cuáles son las causas de la Disfagia?
Las causas de este síntoma son múltiples y dependiendo del tipo de Disfagia, las etiologías son diversas. Así de forma general se podrías agrupar en:
- 1. Patologías que disminuyen el espacio de paso por afectación de la mucosa: tumores intraesofágicos, infecciones como la candidiasis esofágica, etc.
- 2. Patologías del músculo implicado en la fase: esfínter esofágico superior, musculatura esofágica, etc.
- 3.Patologías del sistema nervioso central o periférico: son situaciones donde no se genera el estímulo nervioso adecuado o de forma descoordinada para que la musculatura de las distintas áreas se contraiga.
- 4.Patologías de estructuras adyacentes al sistema de la deglució n que comprimen o invaden estructuras del mismo: tumores de mediastino, laringe, tiroides, etc.
La lista de causas es muy extensa, así que enumeraremos algunas:
1. Causas de Disfagia Orofaríngea:
a) Enfermedades de la pared de la zona orofaríngea:
Divertículo de Zenker.
Tumores de la zona otorrinolaringológica.
Membranas orofaríngeas.
Infecciones: bacterianas, candidiasis, herpéticas, etc.
b) Enfermedades Neurológicas:
Accidentes vasculares cerebrales.
Pankinsonismos.
Tumores del sistema nervioso central.
Demencias.
Esclerosis múltiple.
Esclerosis lateral amiotrófica (ella).
c) Enfermedades Musculares:
Distrofias musculares.
Miastenia gravis.
Miositis.
d) Alteraciones en la coordinación neuromuscular o trastornos funcionales:
Achalasia cricofaríngea.
Disinergia del esfínter esofágico superior.
2. Causas de Disfagia Faríngea:
a) Enfermedades de la pared esofágica:
Esofagitis por reflujo gastroesfágico.
Infecciones: bacterianas, candidiasis, herpéticas, etc.
Tumores esofágicos.
Esofagitis eosinofílica.
Anillos esofágicos.
b) Alteraciones en la coordinación neuromuscular o trastornos funcionales:
Achalasia.
Espasmo esofágico difuso.
c) Enfermedades de estructuras adyacentes:
Tumores mediastínicos.
Tumores pulmonares.
Compresiones vasculares.
Dr. Antonio M. Moreno García
Especialista de la Fundación Española de Aparato Digestivo
Hospital Universitario Puerta del Mar (Cádiz)
SÍNTOMAS DE LA DISFAGIA
El termino de disfagia engloba en sí mismo el síntoma, que es la dificultad para poder deglutir, que puede ir desde grados muy leves hasta formas muy severas en las que incluso no se pueda deglutir absolutamente nada, que es lo que se conoce como afagia.
Esta dificultad para la deglución puede dar lugar a la aparición de problemas de deshidratación, al no poder ingerir los líquidos de forma adecuada, pérdida de peso y problemas de desnutrición. Así mismo la disfagia puede favorecer complicaciones pulmonares como las infecciones respiratorias, en ocasiones muy graves, consecuencia de lo que se denomina como aspiraciones, es decir, el paso de alimento a la vía aérea propiciado por esa dificultad para deglutir.
La disfagia puede presentarse como dificultad para iniciar la deglución, o lo que ocurre con mayor frecuencia, como la sensación de parada del alimento en algún lugar del cuello o la región anterior del tórax, es decir en cualquier tramo desde la garganta hasta la entrada en el estómago. Esto puede provocar la aparición de dolor e incluso náuseas y vómitos o la presencia de regurgitación, es decir, que el alimento vuelva a la boca.
Dr. José Miguel Rosales Zábal
Especialista de la Fundación Española de Aparato Digestivo
Agencia Sanitaria Costa del Sol, Marbella (Málaga)
DIAGNÓSTICO DE LA DISFAGIA
El diagnóstico de disfagia se realiza mediante una correcta historia clínica al paciente, dirigido a definir las posibles causas y localización de la afectación. Es por ello que resulta muy importante definir en qué momento se produce la dificultad para la deglución, si es continua o intermitente y si se han asociado síntomas acompañantes como perdida de peso, dolor, fiebre etc.
Las pruebas complementarias nos permiten alcanzar un diagnóstico definitivo. En general las pruebas se dividen en tres grandes grupos: pruebas endoscópicas, radiológicas y funcionales.
Las pruebas radiológicas entre las que se encuentran el esofagograma baritado y la videofluoroscopia de deglución nos permiten un estudio estructural y dinámico de la función deglutoria. El TAC nos permite descartar otras causas externas al tubo digestivo que pueden estar produciendo una compresión sobre este.
La endoscopia digestiva alta permite visualizar el interior del esófago, la zona de unión entre faringe y esófago, así como entre esófago y estómago para definir la presencia de obstrucciones y si estas pueden estar en relación con patología tumoral, infeccionasa, etc, para lo que se pueden tomar biopsias esofágicas.
Las pruebas funcionales incluyen la manometría, que permite estudiar las presiones del esófago y su reacción ante la comida . Así mismo se puede realizar una pHmetría que nos permite estudiar la presencia de ácido en el esófago ya que éste puede irritarlo y condicionar alteraciones en su función.
Dra. Mileidis San Juan Acosta
Especialista de la Fundación Española de Aparato Digestivo
Hospital Universitario Nuestra Señora de la Candelaria, Tenerife
El tratamiento de la disfagia depende, fundamentalmente, de cuál sea su origen.
- En el caso de las situaciones en las que existe disfagia para líquidos, suele recomendarse el uso de espesantes para facilitar la ingestión de los mismos.
- Para el resto de situaciones, se intenta tratar la causa. Por ejemplo, en el caso de los trastornos motores del esófago pueden darse fármacos que disminuyan la motilidad esofágica y reduzcan los espasmos para favorecer la ingesta.
- En el caso de las esofagitis eosinofílicas, puede iniciarse una dieta que excluya los alérgenos alimentarios más frecuentes, con el fin de disminuir la infiltración de eosinófilos que causa rigidez esofágica.
- En caso de tratarse de una estenosis o de una acalasia, puede indicarse la dilatación neumática endoscópica de la estenosis, para aumentar el diámetro de paso y disminuir los problemas deglutorios.
- En caso de tratarse de obstrucciones tumorales en los que no se indica el tratamiento quirúrgico, puede implantarse de forma endoscópica una prótesis autoexpandible, que facilitará el tránsito a través de la zona obstruida.
Dra. Cristina Carretero Ribón
Especialista de la Fundación Española de Aparato Digestivo
Clínica Universitaria de Navarra
La disfagia es definida como dificultad para tragar y puede deberse a muchas razones tales como enfermedad de Parkinson, enfermedad de la neurona motora, accidente cerebrovascular, cáncer, demencia o incluso por la falta o pérdida de dentadura. Una parte primordial del tratamiento es la dieta, ya que un correcto tratamiento nutricional permite mantener un adecuado estado nutricional y puede evitar complicaciones asociadas a la disfagia como el riesgo de ahogo e infección respiratoria.
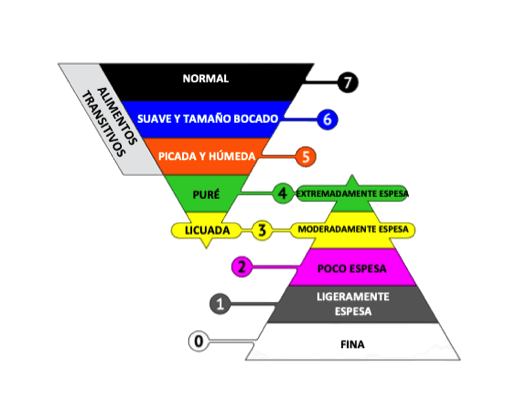
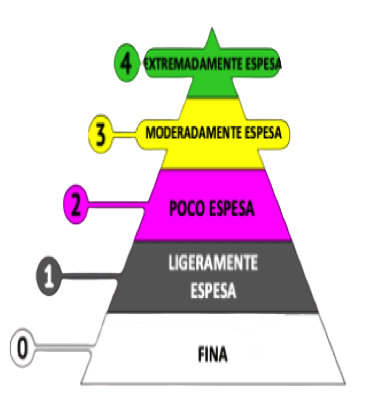
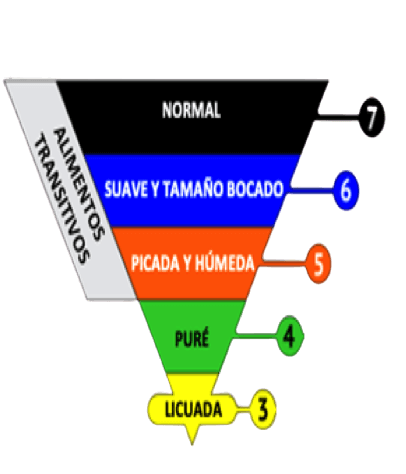
La modificación de la textura de la dieta es la intervención más utilizada para personas con disfagia. Actualmente disponemos de una escala de dieta funcional llamada IDDSI (del inglés International Dysphagia Diet Standardisation Initiative), que clasifica la gravedad de la disfagia de acuerdo con el grado de restricción de textura de la dieta.
La escala (de 0 a 7) se basa en 2 pirámides que se cruzan. Una de ellas indica las modificaciones de consistencia que se deben realizar en los líquidos y bebidas y la otra pirámide representa las modificaciones de consistencia en los alimentos.
LÍQUIDOS Y BEBIDAS
Las personas que presentan disfagia requieren espesar y engrosar los líquidos y bebidas, para prevenir la tos, asfixia y principalmente reducir el riesgo de penetración-aspiración broncopulmonar. Los fluidos espesados tienen menos probabilidades de ingresar a los pulmones que los fluidos regulares, ya que viajan más lentamente por la garganta y son más fáciles de controlar. Sin embargo, estas modificaciones deben ser asesoradas por su equipo médico ya que pueden:
- Incrementar la cantidad de residuo en la faringe posterior a la deglución. Para esto hace falta identificar cuál espesor es el que usted realmente necesita (niveles de 0 a 4 según escala IDDSI)
- Aumentar el riesgo de deshidratación. Dado que la consistencia de los líquidos puede no ser familiar para el paciente, las personas a menudo beben mucho menos de lo que lo harían de otra manera. Se debe tener especial cuidado en asegurar una ingesta adecuada de líquidos. Para ello, se debe ofrecer líquidos espesados cada 1 a 2 horas.
NIVELES DE ESPESOR
EXTREMADAMENTE ESPESA
- Características: Gran viscosidad. El líquido deja de ser líquido para tomar una consistencia más firme, similar a un semi-sólido, NO gotea o fluye a través de un tenedor y se asienta sobre una cuchara, la que se requiere para su administración (no puede beberse).
- Ejemplos: Yogurt firme, postres tipo pudin o natilla.
- MODERADAMENTE ESPESA
- Características: No presenta la viscosidad suficiente para mantener su forma. Gotea lentamente en cuchara. Este líquido no puede beberse con sorbete, pero sí desde una taza o con cuchara.
- POCO ESPESA
- Características: Escasa viscosidad, similar a un jarabe. Fluye o cae desde una cuchara y deja una delgada capa del líquido. Bebible de una taza o a través de un sorbete. Requiere un poco más de esfuerzo que la textura líquida para ser ingerida
- Ejemplos: Yogur bebible, licuado, zumos espesos
- LIGERAMENTE ESPESA
- Características: Muy poca viscosidad, aunque más denso que el agua. Puede fluir a través de una pajita o sorbete estándar.
- Ejemplos: Sopas, salsas, néctar.
- FINA
- Características: Fluye como el agua. Fluye fácilmente a través de cualquier pajita.
CONSIDERACIONES NUTRICIONALES
- Los fluidos espesados pueden ser naturalmente espesos, como los ejemplos indicados anteriormente o mediante espesantes comercializados y especialmente formulados para modificar la consistencia y viscosidad de las bebidas.
- Hay líquidos que deben evitarse, como:
- Postres de gelatina, gelatina y helados: Estos alimentos no mantienen su textura con el tiempo y cambian cuando se encuentran fuera de la nevera. Pueden llegar a producir agua sobrenadante o licuarse en la boca, generando complicaciones graves.
- Líquidos con pulpa, como zumos de fruta sin colar u horchata, ya que los residuos pueden quedar retenidos en la garganta.
ALIMENTOS:
En general, las dietas para disfagia deben ser altamente individualizadas, incluyendo modificación de la textura, consistencia y viscosidad de los alimentos. La adaptación de la textura de los alimentos facilita la formación del bolo alimenticio en la boca y por tanto facilita que los alimentos puedan tragarse de una sola vez. Estas modificaciones deben asegurar una correcta ingesta energética y de nutrientes, mantener un adecuado estado nutricional, evitar la aspiración de los alimentos y reducir el riesgo de neumonía por aspiración.
A continuación se describen las características de los distintos niveles de modificación de los alimentos, que van desde el nivel líquido en las preparaciones de los alimentos (nivel 3) hasta el nivel 7, donde los alimentos prácticamente no requieren modificaciones de consistencia ni textura.
NIVELES DE CONSISTENCIA/ESPESURA
NORMAL/FÁCIL DE MASTICAR
Características: Son alimentos y preparaciones cotidianas, con texturas suaves y tiernas. Requiere habilidad para morder y masticar.
Ejemplo: Budín de verduras, canelones rellenos.- SUAVE Y TAMAÑO BOCADO:
- Características: Es suave y del tamaño de un bocado, tierno y húmedo en todo momento, sin que el líquido de la preparación gotee. Se requiere habilidad para masticar.
- Ejemplo: Budín de verduras, canelones rellenos.
- PICADA Y HÚMEDA:
- Características: Esta consistencia mantiene su forma en una cuchara. Las preparaciones deben ser pequeños bultos húmedos, por lo que se necesita una capacidad mínima de masticación.
- Ejemplo: Puré de verduras, puré de polenta.
- PURÉ
- Características: Al igual que el nivel 4 de los líquidos, las preparaciones de consistencia puré mantienen su forma en una cuchara y se cae fácilmente si la cuchara se inclina. No se mastica, es suave y sin grumos.
- Ejemplo: Puré de verduras, puré de polenta.
- LICUADA
- Características: Al igual que el nivel 3 de los líquidos, los alimentos licuados tienen como característica que se puede comer con una cuchara o beber de una taza. No se puede comer con un tenedor porque gotea lentamente.
- Ejemplo: Licuado de pastas cocidas con caldo de verduras.
CONSIDERACIONES NUTRICIONALES
- En general los alimentos y preparaciones deben presentar texturas uniformes y homogéneas, evitando grumos, huesecillos, espinas, filamentos o semillas de frutas y verduras.
- La elección de los alimentos y preparaciones deben garantizar un aporte nutricional adecuado. Para lograr dicho objetivo, es muy importante considerar:
- Cocción de los alimentos: Las preparaciones al horno, al vapor o a presión preservan mejor los nutrientes que hervir o cocinar los alimentos con agua en ebullición. En este último, muchos nutrientes pasan al agua de cocción y por lo tanto se reduce el contenido en estos nutrientes.
- Realizar preparaciones con la mayor variedad de alimentos a lo largo del día. Se aconseja realizar una planificación semanal. Además, para una adecuada densidad calórica es conveniente añadir alimentos que no cambien la textura pero que aporte una alta densidad energética, como leche, natas o salsas que generar.
- Hay alimentos que deben evitarse, como:
- Texturas fibrosas: Tallo de acelgas, espárragos, apio, piña, lechuga.
- Alimentos con pieles o semillas: Kiwi, fresas, tomate.
- Alimentos pegajosos: Miel, dulce de leche, bollos , caramelos masticables, pan molde, leche condensada.
- Alimentos resbaladizos o con riesgo de aspiración: Legumbres como lentejas, chicharos, guisantes, garbanzos etc), arroz, cous-cous, maíz, aceitunas, cerezas, uvas.
- Alimentos duros: Frutos secos como almendras, cacahuetes, pistachos, nueces, caramelos.
- Alimentos con doble consistencia: Leche con cereales, sopas con fideos o arroz.
Referencias:
- Steele CM, Namasivayam-MacDonald AM, Guida BT, et al. Creation and Initial Validation of the International Dysphagia Diet Standardisation Initiative Functional Diet Scale. Arch Phys Med Rehabil. 2018;99(5):934-944. doi:10.1016/j.apmr.2018.01.012.
- Ruiz Brünner M, Cieri ME, etl al. Atlas Fotográfico de consistencias de alimentos para el tratamiento de personas con disfagia, 1ra Edición. Marzo, 2019. p 20. ISBN: 978-950-33-1518-7
- https://iddsi.org/resources/
Recomendaciones nutricionales Disfagia
Dra. Tamara Ortiz
Departamento de Histología y Citología Normal y Patológica
Facultad de Medicina/ Hospital Universitario Virgen Macarena de Sevilla